La fibromialgia (FM) es una enfermedad crónica generalizada, de etiología desconocida. Los pacientes afectados, frecuentemente mujeres (relación 4 a 1, hasta de 9 a 1 según la fuente) presentan dolor musculoesquelético generalizado y múltiples puntos sensibles de localización característica. El dolor no puede ser explicado por la presencia de trastornos degenerativos o inflamatorios. Son muy frecuentes los trastornos del sueño, el cansancio, la rigidez articular y las parestesias matinales, sensación subjetiva de hinchazón, trastornos psíquicos (ansiedad y depresión), síndrome del intestino irritable, dismenorrea y otros síntomas.
Se trata de un problema frecuente en la práctica clínica. Su prevalencia se sitúa en el 2% de todas las personas adultas (3.4% mujeres y 0.5% varones), con un incremento de la misma en función de la edad y, aunque no es habitual también afecta a los niños. Ocupa entre el 10 y el 20% de las consultas de reumatología y del 5 al 7% en las consultas de atención primaria. Es la causa mas frecuente de dolor musculoesquelético generalizado crónico. Por esto genera altos índices de utilización de servicios sanitarios.
¿Cómo se diagnostica?
Ante la presencia de dolor muscular generalizado, rigidez matinal, parestesias (hormigueos), sueño no reparador y tendencia a cansarse con facilidad, el médico debe pensar que está ante un caso de FM. Si además existen: trastornos emocionales, molestias intestinales inespecíficas o colon irritable, fenómeno de Raynaud, tumefacción de manos a primera hora de la mañana, dolor facial y de articulación mandibular o depresión (14-71%); se reducirán las posibilidades de error. La existencia de un trauma físico y/o psicológico previo a la exacerbación de la enfermedad es muy frecuente en estos pacientes.
La exploración de las articulaciones es normal, hay dolor en masas musculares paravertebrales. Ha de realizarse la exploración de la sensibilidad de los puntos sensibles (“tender points”), en los cuales existe una disminución del umbral del dolor.
Los criterios diagnósticos de la fibromialgia se establecieron en 1990 por el American College of Rheumathology
1. Dolor generalizado
El dolor se considera generalizado cuando está presente simultáneamente en cada una de las localizaciones siguientes: dolor en el lado izquierdo del cuerpo, dolor en el lado derecho del cuerpo, dolor sobre la cintura y dolor bajo la cintura. Además hay dolor axial cervical o dolor en la parte anterior del tórax o columna torácica o dolor lumbar. El dolor en hombros y nalgas es considerado como dolor por cada uno de los segmentos afectados. El dolor lumbar se considera afectación del segmento inferior.
2. Dolor en 11 de los 18 puntos sensibles con la presión digital.
- Occipucio: bilateral en la inserción del músculo suboccipital
- Cervical bajo: bilateral, en la parte anterior de los espacios intertransverso C5.C7
- Trapecio: bilateral, en el punto medio del borde superior
- Supraespinoso: bilateral, el origen sobre la espina de la escápula próximo al borde medial.
- Segunda costilla: bilateral, en la segunda unión condroesternal
- Epicóndilo lateral: bilateral a 2 cm. distal del epicóndilo
- Glúteo: bilateral cuadrante superior externo de la nalga en la parte abultada del músculo
- Trocánter mayor: bilateral, posterior a la prominencia trocantérea
- Rodilla: bilateral en la almohadilla grasa media próxima a la línea articular
La presión digital debe de ser realizada con una fuerza aproximada de 4 Kg. Para que un punto sensible sea considerado positivo el paciente debe sentir dolor, no es suficiente con sentir presión o sensibilidad.
El dolor generalizado debe haber estado presente durante al menos tres meses.
Para realizar el diagnóstico de fibromialgia es preciso que se cumplan los dos criterios, aunque hay autores que consideran que se puede realizar el diagnóstico de FM ante casos de cuadro clínico compatible y con menos de 11 puntos sensibles.
En Cheshire, 250 sujetos seleccionados en un sondeo sobre dolor crónico fueron reclutados para participar en un examen de puntos sensibles. De los 250, 100 tenían dolor crónico difuso generalizado, 100 dolores regionales más localizados y 50 no tenían dolor crónico.
En el día de la exploración, el estado de dolor había variado. Por ejemplo 3 de 74 con dolor difuso ya no tenían dolor y 7 de 39 sin dolor crónico tenían ahora dolor crónico generalizado. De acuerdo con el estado en el día de la exploración, se encontraron criterios de dolor en 11 de los 18 puntos en un 40% de los pacientes con dolores crónicos difusos, en un 20% de aquellos con dolor regional y en un 5% de los que no presentaban dolor (Figura 1). En conjunto 20 de 132 pacientes sin uno de los dos criterios de fibromialgia tenía al menos 11 puntos sensibles dolorosos. En contraste, 29% de los pacientes con dolores crónicos difusos tenían sólo entre 0 y 4 puntos sensibles dolorosos.
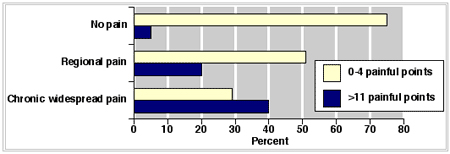
El criterio de los 11 puntos sensibles parece pobre para establecer el diagnóstico. Existen varios problemas a la hora de valorar e interpretar el significado de estos 11 puntos de dolor. No hay un gold standard de referencia. Los expertos encuentran diferentes puntos de dolor en los mismos pacientes. De nuevo, quizás la aproximación al diagnóstico de fibromialgia (con y sin puntos gatillo) depende de la valoración clínica de todos los síntomas referidos por el paciente y no solo de la presencia de puntos dolorosos.
Las pruebas complementarias (Laboratorio, Rx, etc.) son normales para la edad y el sexo. Se recomienda tener un mínimo de pruebas complementarias que permitirán hacer diagnostico diferencial con otras patologías, en general: Hemograma, bioquímica, VSG, enzimas musculares, función tiroidea, factor reumatoide y ANA. En el contexto apropiado se pueden solicitar radiografías limitadas a áreas muy sintomáticas.
El diagnóstico precoz y el seguimiento adecuado mejoran el pronóstico además de evitar al paciente exploraciones innecesarias.
¿Con qué procesos debe hacerse diagnóstico diferencial?
El diagnóstico diferencial de la fibromialgia debe incluir enfermedades reumáticas y otros trastornos que cursen con dolor y rigidez musculoesquelética y extraarticular
1. Síndrome de fatiga crónica (para muchos se trata de la misma
patología pero con diferencia en la prevalencia de los síntomas)
2. Enfermedades dolorosas locales
- Síndrome miofascial
- Síndrome de disfunción de la articulación TM
- Coexistencia de varias formas de reumatismo de partes blandas
3. Enfermedades reumáticas
- Forma de comienzo de artropatías inflamatorias
- Polimiositis /dermatomiositis
- Polimialgia Reumática
4. Osteoporosis/osteomalacia
5. Reumatismo psicógeno
6. Depresión. Ansiedad
7. Trastornos primarios del sueño
8. Endocrinopatías metabólicas (Hipotiroidismo)
La presencia de una enfermedad concomitante no excluye el diagnóstico de fibromialgia. Como ejemplo basta mencionar la elevada coexistencia de la fibromialgia con el Sd Miofascial y con el Hipotiroidismo.
¿Cómo tratarla?
Lo ortodoxo es el tratamiento de los síntomas que padece el paciente, mientras que se desarrollan protocolos que buscan corregir el trastorno de base.
Antidepresivos, ansiolíticos y tratamiento psicofármacológico
- La amitriptilina (25 mg en dosis nocturna) ha demostrado ser mejor que placebo a corto plazo en tratamiento de dolor crónico.
- La fluoxetina (20 mg por la mañana) asociada a amitriptilina (10-25 mg por la noche), ha demostrado ser más beneficiosa que el uso de los fármacos por separado.
- Alprazolam: es el único ansiolítico que produce efecto positivo en pacientes con FM. Se han demostrado los efectos positivos de asociación de Alprazolam (0.5-3mg/d) con Ibuprofeno (2.4 g/d)
Relajantes musculares
El único relajante muscular que ha demostrado beneficio en FM es la ciclobenzaprina (10 a 30 mg/d)) usada sola o en combinación con Ibuprofeno. Sin embargo sus efectos no son superiores a los del placebo con su uso prologado.
Anestésicos
Se ha demostrado que la administración de anestésico IV diario como lidocaína lleva a mejorar los niveles de dolor durante 30 días tras la administración. No es probable que este plan terapéutico se pueda usar en un gran número de pacientes salvo que sus beneficios demuestren ser más prolongados.
Analgésicos
A los pacientes con FM se les prescriben con frecuencia gran cantidad de analgésicos, en un intento por mitigar los síntomas cuando todavía no se ha determinado el diagnostico de FM con una eficacia parcial y acotada en el tiempo.
Antiinflamatorios
El Ibuprofeno es el único AINE que ha sido estudiado, se ha demostrado que es beneficioso sólo si es usado en combinación con alprazolam. La utilidad de los AINE en el tratamiento de la FM es limitado. Sin embargo pacientes que se presentan con un síndrome de dolor regional sobrepuesto a su dolor músculo esquelético generalizado pueden beneficiarse del uso de Ibuprofeno o de otro AINE. Lo mismo que los pacientes con hipermovilidad propensos a sufrir lesiones de tejidos blandos. Se deben usar por un tiempo limitado y conociendo sus efectos secundarios, sobre todo en adultos mayores.
Sólo hay un trabajo que haya examinado los efectos de la prednisona para el dolor, alteraciones del sueño, debilidad matutina y fatiga a pacientes con FM. Se ha encontrado que la prednisona no difiere del placebo en relación con cambios en las variables de interés.
Los opioides débiles (Tramadol, Codeína) son también una opción al momento de manejar el dolor del paciente
El uso de esteroides/anestésicos intralesionales en los puntos dolorosos es indicado en los casos en los que se ha definido un problema regional como tendinitis o bursitis.
¿Qué intervenciones no farmacológicas son útiles?
Acupuntura: Todos los estudios realizados hacen referencia al la mejoría de los síntomas a través de esta forma terapéutica. Esto se apoya en el hecho que la acupuntura es efectiva tanto sobre los síntomas relacionados con la falta de energía como sobre el cuadro de dolor.
Terapia cognitivo-conductual: ayuda a reducir el dolor y mejorar la percepción de falta de salud. Contribuye a reestructurar patrones negativos y a desarrollar estrategias preventivas en las situaciones en las cuales se produce percepción de dolor aumentado.
Programas de ejercicio: Los programas de ejercicio de entrenamiento aeróbico durante 20 semanas, han demostrado ser superior al entrenamiento en ejercicios de flexibilidad, para mejorar indicadores de enfermedad (como dolor y nivel de actividad).
La Guaifenesina
El tratamiento de la FM con guaifenesina revierte la evolución de la enfermedad conservando su forma cíclica, pero a diferencia de los ciclos de la enfermedad donde los síntomas van empeorando, en el tratamiento con guaifenesina los días malos se irán intercalando con días regulares y luego con días buenos, y así sucesivamente. Se ha evidenciado que por cada dos meses de tratamiento en dosis adecuada, se revierte un año de evolución de la enfermedad.
El Dr. R.Paul St.Amand postula que la FM es causada por una anormalidad en excreción de fosfato a nivel celular a causa de un defecto genético en alguna enzima. La retención de fosfatos intracelulares interfiere con la formación de energía (ATP es la forma de energía de la célula) en todas las células del cuerpo. Este déficit energético es suficiente para explicar la totalidad de los síntomas de la FM, dado que están comprometidos todos los sistemas orgánicos del paciente.
La guaifenesina es una medicación mucolítica que es componente habitual de los jarabes para la tos. Administrada en los pacientes con FM aumenta la excreción renal de fosfatos, con la consecuente compensación del exceso intracelular que presentan los pacientes con FM.
Un estudio (Bengtsson, Henriksson, and Larsson, 1986), encontró una reducción del 20% en los niveles de ATP en biopsias musculares de pacientes con FM. Además notaron un descenso de los niveles de fosfocreatina (principal reservorio de energía)
La demanda energética no es siempre la misma, por esto en algunos momentos la disponibilidad de energía es suficiente para cubrir las demandas y en otros momentos no es suficiente. De estas fluctuaciones en los requerimientos surge la forma cíclica de los síntomas de la FM. Además es frecuente encontrar un antecedente disparador de los síntomas, que no es mas ni menos que una situación (traumatismo físico, emocional, una enfermedad, etc.) que superó por mucho la disponibilidad de energía para enfrenta esa situación de estrés. Los fibromiálgicos son pacientes desadaptados al estrés.
Hipoglucemia Reactiva (Sd de Intolerancia a los Hidratos de Carbono)
El paciente con FM está siempre al limite (o por debajo) de sus reservas de energía. Esto frecuentemente lleva a un aumento en el consumo de hidratos de carbono (HC) como un intento (insuficiente) por compensar el déficit de ATP. Este aumento en la dieta de HC determina repetidas oleadas de insulina que buscan normalizar la glucosa elevada en sangre (hiperglucemia). Entre el 40 y el 50% de los pacientes con FM padece de hipoglucemia reactiva por una sensibilidad aumentada a su propia insulina que determina episodios de hipoglucemia a las 2 o3 horas de la ingesta de HC (habitualmente por la noche).
Estos episodios de hipoglucemia están caracterizados por la presencia de confusión, sensación de calor y debilidad, fallas cognitivas, hasta convulsiones (síntomas cerebrales) y palpitaciones, taquicardia, transpiración, cefaleas, temblores, ansiedad (síntomas autonómicos) y duran entre 20 y 30 minutos. Muchos de estos síntomas ceden a los pocos minutos de una nueva ingesta de HC.
Las muestras de sangre obtenidas 10 minutos antes del pico de hipoglucemia muestran niveles máximos de epinefrina que es responsable de los síntomas autonómicos antes comentados.
Con el diagnostico de esta situación se indica una dieta restringida en HC que luego de dos semanas (muy sintomáticas) normalizará la secreción de insulina y por lo tanto la respuesta compensadora de la epinefrina. De no corregirse mediante la dieta, los niveles aumentados de epinefrina continúan manteniendo al límite las reservas energéticas del paciente con la consecuente persistencia de los síntomas de la FM, por lo que la dieta debe ser indicada junto con el tratamiento de guaifenesina. (Ver Fibromialgia e Hipoglucemia.doc)
Bibliografía:
1. Mera Varela A. Fibromialgia. Otros reumatismos asociados a trastornos psíquicos. En: Manual S.E.R. de las enfermedades reumáticas. 3ª ed. Madrid: Panamericana ; 2000
2. Millea PJ, Holloway RL. Treating Fibromialgia. Am Fam Phy; 2000. Considerations in the management of fibromyalgia. Editorial. Castaño Carou A. Fibromialxia. Cad Aten Pirmaria 2000; 7:153-159
3. Wolfe F. Ross K. Anderxon J. Jon Russell I. Hebert L. The prevalence and characterístics de Fibromyalgia in the general population. Arthritis Rheum 1995; 38:19-28.
4. Soriano Suárez E. Gelado Ferrero MJ, Girona Bastus MR. Fobromialgia: un diagnósticco cenicienta. Aten Primaria 2000; 26: 415-418
5. Wolfe F, Smythe HA, Yunus MB, Bennett RM, Bombardier C, Goldenberg DL et al. The american college of rehumatology 1990 criteria for the classification of fibromyalgia. Eport of the Multicente Criteria Committee. Arthritis Rheum 1990;33: 160-172
6. Wolfe F. Fibromyalgia:The Clinical Syndrome. Rheum Dis Clin North Am 1989; 15:1-18
7. Raymond MC, Brown JB.Experience of fibromyalgia. Qualitativ study. Can FamPhysician 2000; 46:1100-1106
8. Clauw DJ. Treating Fibromyalgia:Science vs. Art. Am Fam Physician 2000; 62:1492-1493
9. Ruiz Moral, Muñoz Alamo M, Perula de Torres L Aguayo Galeote. Biopsychosocial features of patients with videspread chronic musculoskeletal pain in family medicine clinics. Family Practice 1997;14:242-248
10. Rossy LA; Buckelew SP, Dorr N, Jagglund KJ, Thayer F, McIntosh M, Hewett JE, Johnson JC. A meta-análisis of fibromyalgia treatment interventions. Ann Behav Med 1999;21:180-191
11. Alarcón GS, Bradley LA. Advance in the treatment of fibromyalgia: Current Status and Future Directions. Am J Med Sci 1998;315(6):397-404
12. Berman BM. Ezzo J. Hadhazy. Swyers JP. Is acupunture effective in the treatment of fibromyalgia?. J Fam Pract 1999;48: 213-218
13. Leventhal LJ. Management of Fibromyalgia. Ann Int Med 1999; 131(11): 850-8 Ann Intern Med 1999 Dec 7;131(11):850-8
14. Berman BM, Ezzo J, Hadhazy V, Swyers J. Is acupunture effective in the treatment of fibromyalgia?. J Fam Practice 1999 48(3):213-8
15. Koening C, Stevermer J. Acupuncture in the treatment of fibromyalgia. J Fam Practice 1999; 48(7): 497
Dr. Luciano Juri
(UBA) - M.N. 97.767